腎臓内科とは
腎臓内科とは、腎臓に関わる病気を診断・治療する診療科です。
腎臓内科ではおもに慢性腎炎、ネフローゼ症候群、慢性腎不全などが中心です。
腎臓疾患では糖尿病、膠原病といった全身疾患に伴う腎疾患患者の増加がみられ、慢性腎不全患者の診療総数は10年前と比べ60%の増となっています。
また腎臓内科は緊急を要する疾患も多く、特に急速進行性腎炎は地域中から集まってくるといわれています。
腎不全、糖尿病性腎症からの腎不全という例は、感染症を起こすケースが多く、感染症のコントロールや血糖管理、全身管理が必要となる症例も多いです。
他臓器疾患の悪化に伴い腎不全が進行する症例も多く、糖尿病、膠原病、心疾患など、常に幅広い知識や判断が求められ、腎臓内科は全身を診る内科らしい内科と言えます。
主な対象疾患は
- 急性糸球体腎炎
- 慢性糸球体腎炎
- ネフローゼ症候群
- 急性腎不全
- 慢性腎不全
- 糖尿病性腎症
- 膠原病
- 急速進行性糸球体腎炎
- 腎硬化症
- 急性間質性腎炎
など
【腎臓内科に関するコンテンツ】
▼腎臓病が疑われる症状とは?
1、むくみがある
むくみとは、体の中の水分(体液:塩水)が増えた状態です。
腎臓病だけでなく、心臓病や肝臓病などさまざまな原因によって起こりますが、原因を調べる必要があります。
体の中の塩分は多くなっているので、塩分を控えて早めに病院へ行きましょう。
2、尿検査で異常を指摘されたら
全く症状がなくても尿検査での異常(特に蛋白尿、血尿)は腎臓病の重要なサインです。
放っておくと知らないうちに腎臓病が進行してしまうことがあるため、早めに病院へ行きましょう。早めに受診してください。
3、腎機能検査で異常を指摘されたら
健康診断などで血清クレアチニン(Cr)値や推定糸球体濾過値(eGFR)の異常を指摘された場合、腎臓の機能(主に老廃物の排泄)が低下している可能性があります。
検査データを持参のうえ、早めに病院へ行きましょう。
▼ネフローゼ症候群とは
ネフローゼ症候群とは、尿にタンパクがたくさん出てしまうために、血液中のタンパクが減り(低たんぱく血症)、その結果、むくみ(浮腫)が起こる疾患です。 むくみは、低タンパク血症が起こるために血管の中の水分が減って血管の外に水分と塩分が増えるために起こります。
高度になると肺やお腹、さらに心臓や陰嚢にも水がたまります。また低タンパク血症は血液中のコレステロールも増やします。その他、腎不全、血栓症(肺梗塞、心筋梗塞、脳梗塞など)、感染症などを合併する危険性があります。
ネフローゼ症候群の原因はさまざまであり、腎生検を含めた検査を行います。
治療は、むくみをコントロールする対症療法(安静・塩分制限・利尿薬)と原因治療(ステロイド薬など)を行います。
【症状】
むくみ(浮腫)の他に、体重の増加、だるさ、尿の泡立ちなどがあります。
症状があまり認められず、健康診断ではじめてわかる場合もあります。
 |
尿の泡立ち
必ずしも尿の泡立ち=尿タンパク増加ではありませんが、尿タンパクが増えると尿の泡立ちがみられることが多いようです。 |
 |
むくみ
むくみを判断するには、10秒くらい下腿前面(弁慶の泣き所)をきつく押さえて、へこみが持続するか調べてみます。瞼が重たい感じも出てきます。 |
 |
体重増加
むくみがひどくなると全身の浮腫となり、体重増加が起こってきます。 |
【検査所見・診断】
病院でまず検査するのは尿検査と血液検査です。
- 尿蛋白1日3.5g以上(定性4+)
- 血液中のアルブミンの濃度が3.0g/dl以下
上記の場合にネフローゼ症候群と診断します。
診断の助けとなるのは、浮腫ならびに検査では高コレステロール血症です。
▼慢性腎臓病とは?
慢性腎臓病(CKD)とは、何らかの腎障害が3ヵ月以上持続する場合と定義されています。
症状が出現することはほとんどなく、蛋白尿や腎機能異常(eGFRの測定)により診断されます。
CKDは、心筋梗塞などの心血管病(CVD)合併の頻度が高く、また無症状のうちに腎機能が低下し、透析や腎移植を必要とすることも少なくないので注意が必要です。
【診断】
下記の1、2のいずれか、又は、両方が3カ月間以上持続する場合に腎障害と判断されます。
1.腎障害の存在が明らか
- 蛋白尿の存在、または
- 蛋白尿以外の異常 病理、画像診断、検査(検尿/血液) 等、で腎障害の存在 が明らか
2.GFR 2)
→腎機能検査、eGFRとは
【病気の重症度(ステージ) の判断基準】
慢性腎臓病(CKD)に当てはまる患者さんは非常に多いため、腎機能に合わせて、1~5までのステージに分類されます。
▼慢性腎臓病ステージ分類
| 病 期 |
定 義 |
GFR (ml/min/1.73m2) |
| |
ハイリスク群 |
≥ 90(CKDのリスクファクター有) |
| 1 |
T |
腎症はあるが、機能は正常以上軽度低下 |
≥90 |
| 2 |
中等度低下 |
60-89 |
| 3 |
高度低下 |
30-59 |
| 4 |
腎不全 |
15-29 |
| 5 |
D |
|
|
【慢性腎臓病(CKD) はなぜ大切なのか】
慢性腎臓病(CKD)は、腎機能の低下に伴い、心血管病(CVD)を合併する頻度が高くなるというのが特徴です。
また、透析予備軍としての患者さんの数が膨大であることがわかり、注目されています。
【予後】
腎機能が完全に回復することはなく、徐々に腎機能が低下していくのが普通です。
ただし、慢性腎臓病になった原因にもよりますが、低下してしまった腎機能を維持できる可能性はあります。その予後を規定する因子として、下記が挙げられます。
(1)蛋白尿
糸球体障害を反映する指標であり、少なくとも1g/日(g/gCr)未満、可能であれば、陰性化を目標にします。
(2)腎機能低下
腎機能が低下すればするほど、腎機能悪化速度は速くなるといわれています。
(3)加齢
加齢とともに腎機能低下速度が速くなるといわれています。
(4)高血圧
血圧管理が不十分であれば、腎機能低下速度は速くなります。
【治療】
腎機能がほぼ正常なCKDステージ1~3では、可能な限り、原疾患の治療を十分に行うべきです。さらに、規則正しい生活、減塩・蛋白制限を含めた食事管理、血圧管理、などが大切です。
(1)生活
メタボリック症候群などの生活習慣病を起こさないように、適度な運動を行うことが奨められます。
慢性腎臓病では、禁煙、節酒が原則で、睡眠障害の改善も大切です。水分については、著明な浮腫を認める場合や透析を必要とするような場合を除いて、脱水にならないように十分に摂取するよう心がけます。
漢方薬や鎮痛薬の常用は、薬剤性腎障害の可能性があるため、その使用には注意が必要です。また健康食品やサプリメントに関しても積極的には奨められません。
(2)食事
塩分の過剰摂取は、高血圧をきたしやすく、また高血圧は腎機能障害を助長するため、慢性腎臓病において塩分制限は基本となります。特に浮腫や高血圧を伴う場合は、1日6g未満を目標にします。
蛋白制限に関しては、腎機能の程度によって異なってきます。腎機能が低下してくると、働かなくなる糸球体濾過装置が多くなり、残っている糸球体に過度の負担がかかってきます。食事蛋白を控え、その老廃物を少なくして、その負担を軽減するようにします。ただし、カロリー不足や厳しすぎる蛋白制限は、痩せや低栄養といった障害も出てきてしまうので、個人に合わせた食事管理を行います。
(3)血圧
130/80以下、尿蛋白1g/日以上では、125/75以下を目標に、生活習慣の改善、塩分制限とともに降圧薬を使用します。降圧薬の種類はたくさんありますが、CKDの場合は、血圧を十分に下げることと糸球体に負担をかけないようにするため、アンジオテンシン受容体拮抗薬(ARB)やカルシウム拮抗薬(CCB)がよく使用されます。
(4)肥満
減量が基本です。標準体重[(身長m)x(身長m)x 22]を基準にしますが、人により体型の違いがあるため、若い頃(25歳くらい)の体重や体脂肪率も参考にすることもあります。コレステロールや中性脂肪の正常化も一つの目標になります。
▼尿検査
腎臓病は無症状のことがほとんどなので、尿検査は非常に重要な情報を与えてくれます。尿は、腎臓で作られて、尿管、膀胱、尿道を通って出てきます。この通り道のどこかに問題があると、尿に異常がみられます。
健診で行われる尿検査では、尿蛋白、尿潜血、尿糖がわかります。それぞれ蛋白質、赤血球、糖分を検出しますが、これらは体に必要なものですので、通常尿に出てくることはありません。なんらかの問題があったときに尿から検出されることになります。
【尿蛋白が陽性と言われたら(尿潜血が陰性の場合)】
一過性の蛋白尿(生理的蛋白尿)の可能性がありますので、まず再検査します。尿の濃さによっても検出する感度は違ってきますので、次にどのくらいの量の蛋白が出ているのかを調べます(定量検査)。
尿蛋白は通常1日量で評価しますが、外来では尿蛋白/尿クレアチニン比(1日尿蛋白量に相当)を用います。
尿蛋白は、腎臓、特に糸球体から漏れてきます。ネフローゼ症候群、糸球体腎炎、腎硬化症、糖尿病性腎症などさまざまな腎臓病が疑われます。
【尿潜血が陽性と言われたら(尿蛋白が陰性の場合)】
尿に赤血球が混入した場合に陽性になります。腎臓だけでなく、尿管、膀胱、尿道(下部尿路)からの出血が考えられます。
また女性では月経中でも陽性になることがありますので、その期間を避けて再検査します。持続的に尿潜血が陽性の場合には、尿の成分を詳しく顕微鏡で見る「尿沈渣」という検査を行い、実際に赤血球(RBC)がどのくらい出ているか調べます。
赤血球の形も参考になります。変形した赤血球が多い場合は、糸球体から出てきている可能性が高く、少ない場合は、下部尿路からの可能性があります。 このように尿検査で初めてわかる血尿を顕微鏡的血尿といい、肉眼で判断できる血尿を肉眼的血尿といいます。
肉眼的血尿を認める場合は、泌尿器疾患(膀胱腫瘍、尿路結石など)の可能性も考える必要があります。そのため、次の検査として超音波検査などの画像検査が必要になります。顕微鏡的血尿で変形赤血球が多く、IgA腎症などの糸球体腎炎が疑われる場合は、腎生検を行うことを考慮します。
【尿蛋白、尿潜血がともに陽性と言われたら】
尿蛋白、尿潜血がともに陽性の場合には、糸球体に炎症が起こり、蛋白や赤血球が糸球体から漏れ出ている可能性があります(糸球体腎炎)。
赤血球は糸球体の毛細血管が切れて出てくるため、炎症の強さを反映します。また、蛋白は障害された糸球体から漏れてくるので、炎症の強さとともに障害の広さも反映します。したがって、血尿・蛋白尿がともにある程度認められる場合には、炎症が強く起こっている可能性がありますので、早急に腎生検を行うことが奨められます。
【尿糖が陽性と言われたら】
尿糖は、血糖値がある一定以上になると、腎臓から糖分が溢れてしまうために検出されます。そのため尿糖が陽性になった場合には、糖尿病を疑い血糖値やHbA1cの値を調べることになります。ただ、腎性尿糖といって血糖値が高くなくても陽性になる場合もあります。
▼慢性糸球体腎炎(IgA腎症)とは?
糸球体に慢性的な炎症が起こるために、血尿・蛋白尿を認める疾患です。慢性糸球体腎炎は、広義ではネフローゼ症候群をおこす疾患を含む一次性の糸球体腎炎をすべて含みますが、ここではIgA腎症を中心に説明します。
IgAとは本来は生体を守るべき免疫物質の一つであるImmunogloburin A(免疫グロブリンA)の略です。感冒や扁桃腺炎などによりこのIgAの違うタイプが出現し、腎臓の糸球体に沈着し炎症を起こすことにより、血尿や蛋白尿が出現する慢性の腎炎です。
比較的若い方に多い疾患ですが、あらゆる年代でみられます。
【症状】
ほとんどが無症状で検診を契機に発見されることが多いのですが、扁桃腺炎などに罹った後にみられる肉眼的血尿で見つかることもあります。
まれに
ネフローゼ症候群や急速進行性糸球体腎炎で発症する方もいます。
【検査所見】
尿検査では、血尿と蛋白尿を認めます。発症初期には蛋白尿を認められないこともありますが、血尿は炎症の強さを反映するともいわれており、重要な徴候です。腎機能は正常の方がほとんどです。
【診断】
確定診断には腎生検が必要です。腎生検では、糸球体のメサンギウム領域の細胞増殖と糸球体メサンギウム領域のIgAと免疫成分の一種である補体のC3の沈着を認めます。
【鑑別診断】
感染後に発症するので、急性発症した場合のIgA腎症との鑑別診断に迷うことがあります。
また、その他の腎炎(膜性増殖性糸球体腎炎、ループス腎炎)でも急性糸球体腎炎と同様の腎生検所見(管内増殖性糸球体腎炎)を呈することがあり、臨床経過と併せた鑑別が必要です。
【予後】
IgA腎症は、1968年に発見された比較的歴史の浅い疾患で、昔は「予後がよい」とされていましたが、1990年代になり「20年で40%前後が腎不全に至る」ことが報告されました。
慢性的に糸球体の炎症が続き(持続性の血尿・蛋白尿)、徐々に糸球体が硬化することにより、腎機能が低下(老廃物の濾過ができなくなる)してしまいます。
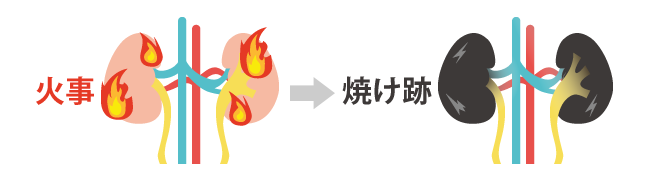
糸球体を「家の火事」に例えると、「火事」が起きて、消火できないと「焼け跡」になり、「家」として機能できなくなることに似ています。このように、決して「予後がよい」疾患ではないことがわかってきました。
 【治療】
【治療】
異常IgAの産生を抑えるための扁桃摘出術を行ったうえで、糸球体の炎症を抑えるためのステロイドパルス療法を組み合わせた治療(扁摘パルス療法)を行います。
特に、血尿が持続している場合には良い適応です。尿所見が寛解(尿蛋白・尿潜血の陰性化)した患者さんはすべて10年後でも腎不全に進行しなかったという報告もあり、当院でも扁摘パルス療法を積極的に行っています。その他、降圧薬、抗血小板薬なども併用します。
▼腎機能検査
腎臓は糸球体で血液をこし出して尿へ老廃物を捨て、体内を清浄に保つ「濾過器」のような臓器です。腎臓の機能は、「老廃物を濾過する力」で評価しますが、それを直接測定することは簡単でないために、さまざまな評価方法を用います。
【血清クレアチニンとは】
クレアチニン(Creatinine:Cr)は、筋肉で作られる老廃物の一つで、そのほとんどが腎臓の糸球体から排泄されます。そのため、血液中のクレアチニンの増加は、糸球体の濾過機能が低下していることを意味します。ただし、筋肉が多い人は高めに、筋肉が少ない人は低めになるために、これだけでは正確性に乏しい検査です。
当院での基準値は男性1.1mg/dl以下、女性0.8mg/dl以下であり、これ以上の場合は、腎機能の異常が存在することがわかります。
【検査結果に出てくる“eGFR”とは】
正確に糸球体の濾過機能を測定するためには、クリアランス検査というものが必要です。
クレアチニンやイヌリンという物質がある一定時間の尿の中にどのくらい排泄され、どのくらい血液の中に残っているかを測定して、濾過機能を評価するものです。正確性は高いのですが、24時間もしくは2時間の尿を溜める必要があり、簡単にはできない検査です。
そこで、多くの人のクリアランス検査の結果を利用して作られたのが、eGFR(推算糸球体濾過値(estimated glemerular filtration rate)というものです。これは、血清クレアチニン値、年齢、性別から推算するもので、多くの医療施設で腎臓の機能を表す値として最も多く使用されています。
【eGFRの計算式】194×血清Cr-1.094×年齢-0.287(女性の場合は×0.739)
eGFRを計算してみよう! Crは健診でも測定することがあるので、健診結果にあれば是非計算してみましょう。




